Недостаточность правого желудочка при септическом шоке
Vieillard‑Baron et al. Crit Care (2020) 24:630
https://doi.org/10.1186/s13054‑020‑03345‑z
ИССЛЕДОВАНИЕ
Открытый источник
Недостаточность правого желудочка при септическом шоке: характеристика, инциденты и влияние на ответную реакцию на нагрузку жидкостью
Перевод оригинальной статьи «Right ventricular failure in septic shock: characterization, incidence and impact on fluid responsiveness»
Авторы: Antoine Vieillard‑Baron, Amélie Prigent, Xavier Repessé, Marine Goudelin, Gwenaël Prat, Bruno Evrard, Cyril Charro, Philippe Vignon, Guillaume Geri
Intensive Care Unit, Assistance Publique‑Hôpitaux de Paris, University Hospital Ambroise Pare, Boulogne Billancourt, France.
Faculty of Medicine Simone Veil, Saint Quentin en Yvelines, France.
Inserm U1018, Center for Research in Epidemiology and Population Health (CESP), Faculty of Paris Saclay, Villejuif, France.
Intensive Care Unit, Brest University Hospital, Brest, France.
Intensive Care Unit, Limoges University Hospital, Limoges, France.
INSERM CIC 1435, Limoges University Hospital, Limoges, France.
Faculty of Medicine, University of Limoges, Limoges, France.
Введение
За последнее десятилетие несколько исследований пролили свет на ключевую роль функции правого желудочка (ПЖ) на гемодинамику и состояние дыхательной системы при критических состояниях [1, 2]. В тоже время, недостаточность ПЖ очень трудно определить в условиях терапии критических состояний. Недавнее консенсусное определение, предложенное различными группами экспертов, характеризует недостаточность ПЖ как «значительную» дилятацию правого желудочка, связанную с системной перегрузкой [3 - 5]. Такое определение в первую очередь основано на физиологии, не имеет строгого подтверждения и, более того, эксперты не предложили каких либо пороговых значений для размеров ПЖ или перегрузки, которые бы основывались на данных эхокардиографии (ЭхоКГ) или на показателе центрального венозного давления (ЦВД).
Управление инфузионной терапией при септическом шоке играет ключевую роль при прогнозировании исходов из-за того, что перегрузка жидкостью и высокие цифры ЦВД ассоциируются с неблагоприятными исходами [6]. Ранее было высказано предположение о том, что даже при перегрузке ПЖ могут наблюдаться вариации пульсового давления (англ. pulse pressure variations или PPV) [7, 8], но это все еще дискутабельно. Ожидаемо, что при септическом шоке может развиваться недостаточность ПЖ, как следствие развития кардиомиопатии, но до настоящего времени инциденты с недостаточностью ПЖ при септическом шоке остаются вне зоны понимания.
Нашей целью стало сообщить о распределении размеров ПЖ и уровня ЦВД у большой группы пациентов с септическим шоком для того, чтобы выяснить количество инцидентов с недостаточностью ПЖ и само влияние недостаточности ПЖ на ответную реакцию на введение жидкости.
Методы
Пациенты
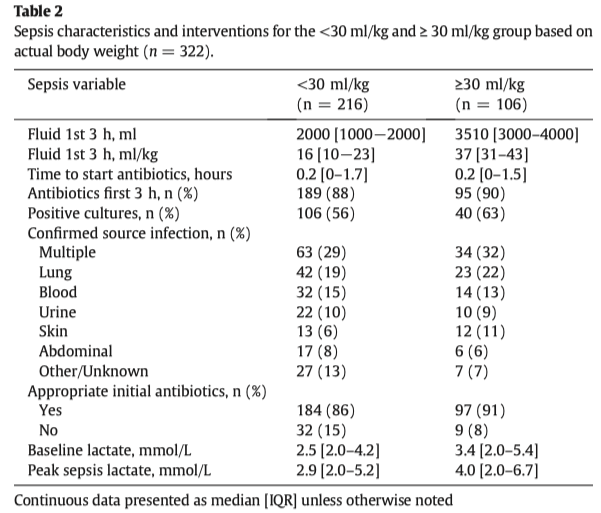
Мы сделали a post hoc analysis много-центрового наблюдательного и проспективного исследования HemoPred, в котором приняло участие 540 пациентов, находящихся на искусственной вентиляции легких, и которые поступили в пять ОИТ Франции (Amiens, BoulogneBillancourt, Brest, Limoges, Tours, Suresnes) в период между 2012 и 2014 годом. Всем пациентам систематически проводились либо трансторакальная эхокардиография (ТТЭ), либо транэзофагеальная эхокардиография (ТЭЭ) в течение первых 24 часов после поступления в ОИТ [11]. Исследование проводилось в соответствии с принципами Хельсинской декларации. Исследование HemoPred было одобрено the Ethics Committee of Limoges (no 85-2012-09). Из 540 пациентов 295 был поставлен диагноз септический шок, но этот диагноз не был поставлен в соответствии с определениями Сепсис-3 из-за того, что дизайн исследования HemoPred был разработан до публикации этих определений. Диагноз септического шока был поставлен на основании подозрения на инфекцию, ответственной за стойкую гипотензию, рефрактерной к проведению адекватной инфузионной терапии, что требовало введения вазопрессоров, с клиническими симптомами тканевой гипоперфузии (мраморные кожные покровы, энцефалопатия, олигурия в течение более 2-х часов). Также тканевая гипоперфузия подтверждалась лабораторными анализами (pH < 7.38 с дефицитом оснований более 5 ммоль/л, уровнем лактата более 2 ммоль/л, сатурацией центральной венозной крови < 70%). У ста пятидесяти двух пациентов уровень лактата сопровождался другими клиническими признаками гипоперфузии, 115 пациентов не имели высокого уровня лактата и только у шести пациентов был только высокий уровень лактата.
Клинические и лабораторные данные
Собранные начальные данные включали в себя социо-демографические данные, биометрические параметры, сопутствующие заболевания, жизненно важные показатели (частота сердечных сокращений, систолическое, диастолическое и среднее артериальное давление) и этиологию сепсиса. Также проводилась оценка состояния по шкалам SOFA (the Sequential Organ Failure Assessment Score) и SAPS2 (Simplified Acute Physiology Score).
Данные о ЦВД были получены из центрального венозного катетера, расположенного в верхней полой вене, кончик которого находился в правом предсердии. Суррогатным уровнем внутрибрюшного давления стало давление в мочевом пузыре (это было возможно у 260 из 282 пациентов или 92,2%), а расчет PPV проводился на основании данных, полученных с помощью артериальных, бедренного или радиального, катетеров. Анализ газов артериальной крови и уровня лактата проводился одновременно с проведением ЭхоКГ. Диагноз острого респираторного дистресс-синдрома (ОРДС) ставился согласно Берлинским определениям [12]. Записывались давление плато, движущее давление, положительное давление конца выдоха с расчетом комплаенса дыхательной системы.
ЭхоКГ в интенсивной терапии
Среди всех переменных, что проспективно записывались в когорте HemoPred, мы специально сосредоточились на анализе систолической экскурсии плоскости трикуспидального кольца (англ. tricuspid annular plane systolic excursion или TAPSE), на размере ПЖ, на легочном систолическом артериальном давлении (англ. systolic pulmonary artery pressure или SPAP) и на сердечном индексе (англ. cardiac index или CI). TAPSE измерялся в конце выдоха с использованием М-режима, согласно рекомендациям [9]. Изучались размер ПЖ и соотношение конечной диастолической площади ПЖ и ЛЖ [13, 14]. Рассчитывали ударный объем левого желудочка (англ. Left ventricular stroke volume или LVSV), комбинируя средний временной интеграл скорости в аорте (англ. averaged aortic velocity time integral или AoVTI) в течение всего дыхательного цикла с измерением относительного диаметра в 2-D [15]. SPAP рассчитывали в конце выдоха, основываясь на максимальной скорости (Vmax) трикуспидальной регургитации тогда, когда это было возможно. SPAP = 4xVmax 2 + CVP [16].
Определение ответа на введение жидкости
Если технически было возможно проводили тест пассивного поднятия нижних конечностей (ТПНК) [17]. В случае, когда после одной минуты проведения данного теста было увеличение AoVTI на 10% и более по сравнению с исходными значениями, признавалось значительное увеличение ударного объема ЛЖ [17, 18].
Результаты
Основным результатом данного исследования было изучение количества инцидентов недостаточности ПЖ у пациентов с септическим шоком.
Вторичные результаты включали в себя: 1) взаимодействие между недостаточностью ПЖ и ответом на введение жидкости; 2) ценность TAPSE в дискриминации пациентов с недостаточностью ПЖ и без нее.
Статистический анализ
Непрерывные переменные были представлены в виде медианы, а категориальные данные выражены в виде чисел и процентов. Непрерывные переменные сравнивались с использованием теста Манна – Уитни или критерия Краскела – Уоллиса. Категориальные переменные, при необходимости, сравнивали с использованием критерия хи-квадрат или точного критерия Фишера.
Три группы пациентов сравнивали по размеру ПЖ и ЦВД, как хороших суррогатных показателей венозного застоя. Рассматривались значения отсечки 0,6 для EDA ПЖ/ЛЖ [14] и 8 мм Hg для ЦВД [19, 20]. Пациенты в группе 1 не имели дилатации ПЖ (соотношение ПЖ/ЛЖ <0,6). Пациенты в группе 2 были определены как имеющие дилатацию ПЖ (соотношение ПЖ / ЛЖ ≥ 0,6) и ЦВД < 8 мм рт. (Мы предположили, что у этих пациентов не было недостаточности ПЖ, поскольку не наблюдалось застоя). Наконец, пациенты в группе 3 были определены как имеющие дилатацию правого желудочка (отношение ПЖ / ЛЖ ≥ 0,6), связанную с повышенным ЦВД (≥ 8 мм рт. Ст.), что дало нам обоснование в подозрении на недостаточность ПЖ. Коэффициенты корреляции Спирмена были рассчитаны в трех группах.
Корреляцию между TAPSE и конечной диастолической площадью ПЖ/ЛЖ оценивали с помощью корреляционного теста Спирмена. Приведены значения Rho и p. Парный тест Вилкоксона использовался для сравнения вариаций ЦВД до и после проведения теста пассивного поднятия нижних конечностей в трех группах. Все анализы были выполнены с использованием R (R версия 3.4.3 (2017-11-30) - "Kite-Eating Tree" Copyright (C) 2017 The R Foundation for Statistical Computing). Значение p <0,05 считалось значимым.
Результаты
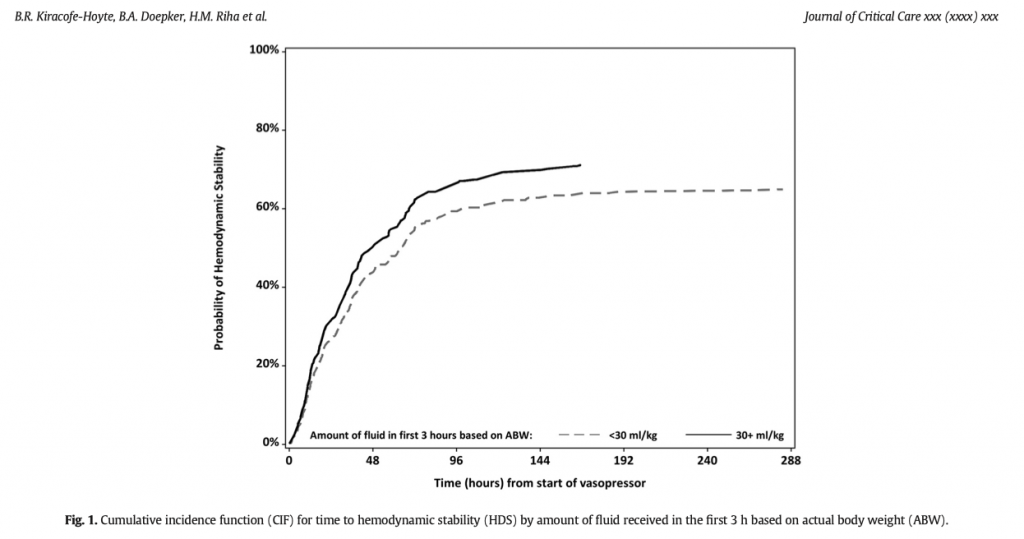
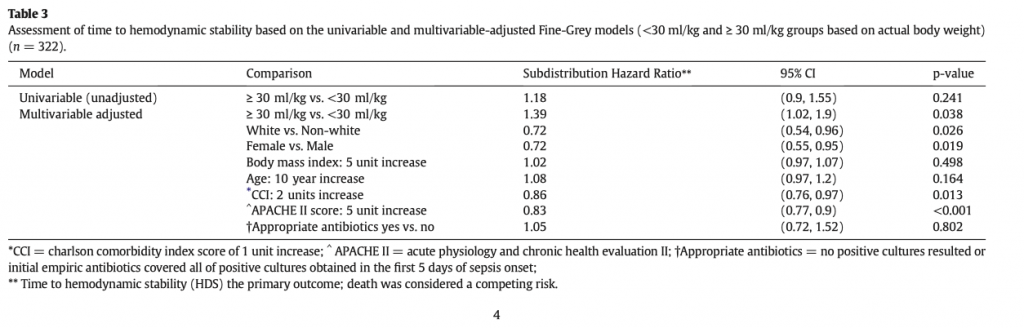
Среди 295 пациентов, поступивших в ОИТ с септическим шоком, 13 не были классифицированны согласно отношению ПЖ/ЛЖ и ЦВД (Additional file 1: Fig. S1). Таким образом в окончательный анализ были включены 282 пациента: 115 (41%) в группу 1 (без дилятации ПЖ), 47 (17%) в группу 2 (дилятация ПЖ без недостаточности ПЖ) и 120 (42%) в группу 3 (недостаточность ПЖ). Таблица 1 и дополнительный файл 1: Таблица 1S представляет основные характеристики всех 3 групп. Коротко, индекс массы тела и история хронической легочной недостаточности были существенно выше в группе 3 также, как и IAP. Сердечный индекс между группами не различался. Не было найдено различий в количестве инцидентов ОРДС, а дыхательный объем был незначительно выше в группе 3. В группе 3 чаще была история с фибрилляцией предсердий (18.3%), а 20.8% имели фибрилляцию предсердий при проведении эхокардиографического исследования, что не позволяло определять PPV, но без выраженной разницы между группами. На рисунке 1 показаны индивидуальные значения RV/LV EDA и ЦВД среди 3-х групп. В то время, как в группах 1 и 2 не было обнаружено значительной корреляции, в группе 3 значительная корреляция была обнаружена между обоими параметрами (корреляционный ρ коэффициент между ЦВД и RV/LV EDA был 0.023 (p = 0.805), − 0.102 (p = 0.493) and 0.241 (p = 0.008) в группах 1, 2 и 3 соответственно).
Не было выявлено разницы в PPV между тремя группами (Рис.2а). Как и ожидалось, RV/LV EDA был выше в группе 2 и 3 (0.7 [0.7;0.9]) по сравнению с группой 1 (0.5 [0.4;0.5], Рис. 2b). ЦВД значительно различался - 9 [7;12], 5 [3;6.5] и12 мм Hg [10;14.5] в группах 1, 2 и 3, соответственно (Fig. 2c). Четырнадцать процентов пациентов в группе 3 имели парадоксальное движение перегородки по сравнению с группами 1 и 2, где такое встречалось только в 1.7% (группа 1) и 8.5% (группа 2) (Талица 1). Систолическое легочное давление было выше в группе 3 (45 мм Hg [39;52], Рис. 2d). ЦВД существенно возрос после теста с пассивным поднятием нижних конечностей в группе 1 [0,4], в группе 2 [0,3] и в группе 3 [1.4.25]. Как показано на рисунке 3, ответ на тест пассивного поднятия нижних конечностей, согласно PPV, существенно зависел от размеров ПЖ. Пациенты со значительным PPV и без дилятации ПЖ с большей вероятностью отвечали на тест пассивного поднятия нижних конечностей, чем пациенты с дилятацией ПЖ.
Наконец, на рисунке 4 показана распределение значений TAPSE среди трех групп (40 значений пропущено, 14%). Мы не наблюдали никакой разницы, ни со средним значением в нормальном диапазоне, ни с полным перекрытием между 3 группами. Только 38 из 104 пациентов (36.5%) пациентов у группе 3 имели значение TAPSE < 16 мм и не было связи (rho = -0.104, p = 0.108) между TAPSE и размером правого желудочка (Рис.4b).
Дискуссия
Основные результаты
Частота недостаточности правого желудочка была частым явлением (42% от всех случаев) тогда, когда определялась в ассоциации дилятации ПЖ (RV/LV EDA ≥ 0.6) с системным застоем (ЦВД ≥ 8 мм Hg). Размер ПЖ модифицировал ответ на нагрузку жидкостью, чем больше была дилятация ПЖ, тем меньше была вероятность ответной реакции на введение жидкости судя по PPV. TAPSE был недостаточно точен для определения недостаточности ПЖ поскольку между всеми тремя группами имелись совпадения, а около 60% пациентов с недостаточностью ПЖ имели нормальные значения TAPSE.
Определение недостаточности правого желудочка
Текущее определение основано исключительно на физиологии и не имеет ясной точки отсечения для размера ПЖ и уровня ЦВД [3-5], при этом ЦВД в основном используется, как суррогатный маркер системного застоя. Конечно, в настоящее время недостаточность ПЖ определяется как состояние, при котором правый желудочек остается в постоянной дилятации, что ассоциируется с системным застоем. В нашем исследовании 43,3% (52/120) пациентов, рассматриваемых как имеющих недостаточность ПЖ, имели более высокое соотношение RV/LV EDA, равное или превышающее 0.8, что в недавнем исследовании расценивалось, как строгий индикатор недостаточности ПЖ [21]. Применение точки отсечения для ЦВД, равной 8 мм Hg, поддерживается в тех клинических исследованиях, в которых сообщалось о неблагоприятных исходах тогда, когда уровень ЦВД был выше этого значения [6]. Более того, клиническое руководство the Surviving Sepsis Campaign не рекомендует расширять инфузионную терапию у пациентов с персистирующим септическим шоком тогда, когда значение ЦВД превышает 8 мм Hg [20]. И, наконец, Mullens et al. [19] сообщили о том, что среди пациентов с декомпенсированной сердечной недостаточностью либо с высоким значением ЦВД на момент поступления, либо с невозможностью снизить ЦВД < 8 мм Hg на фоне проводимой терапии, имеется наиболее высокий риск развития почечной недостаточности, причиной которой служит венозный застой. Интересно то, что мы не нашли корреляции между ЦВД и размером ПЖ у пациентов без недостаточности ПЖ (группы 1 м 2), что вполне ожидаемо, так как мы знаем, что ЦВД не отражает заполнение ПЖ в нормальных условиях и нормальная работа ПЖ больше определяется стрессовым объемом [22, 23].
Правый желудочек и сепсис
Септическая кардиомиопатия оказывает свое влияние на работу ПЖ [24]. В небольшом когортном исследовании 40 пациентов с септическим шоком, которым проводилась ИВЛ, мы сообщали о том, что дилятация ПД встречалась в 32,5% случаев [25]. Мы не сообщили тогда о ЦВД, но среднее значение ЦВД у данной популяции пациентов было более высоким, около 13 мм Hg. ОРДС считается основным фактором риска развития недостаточности ПЖ 13, 26] в то время, как в нашем исследовании мы не нашли более частых инцидентов с ОРДС у пациентов с недостаточностью ПЖ. Однако, мы обнаружили определенную степень легочной гипертензии, что может быть связано с увеличение ИМТ при наличии в анамнезе хронической легочной недостаточности. Пациентам с недостаточностью ПЖ ИВЛ подводилась с более высоким дыхательным объемом. Такая связь нарушения функции правого желудочка, вызванной сепсисом, и ИВЛ с положительным давлением на фоне легочной гипертензии, может объяснить недостаточность правого желудочка и более высокую частоту парадоксального движения перегородки, которое мы наблюдали у этих пациентов.
Применение в клинике
Наши результаты могут привлечь внимание врачей не только к тому факту, что PPV системно на ассоциируется с ответом на введение жидкости, но еще и к тому, что недостаточность ПЖ тоже является причиной отсутствия такого ответа и такая ситуация очевидна и объясняет неэффективность инфузионной терапии в данных условиях. PPV с небольшой вероятностью предскажет положительный ответ на тест пассивного поднятия нижних конечностей в случае дилятации ПЖ и эта вероятность будет прогрессивно снижаться при увеличении дилятации ПЖ. Основываясь на полученных результатах, мы можем сообщить следующее - пациенты с недостаточностью ПЖ, определенной так, как в нашем исследовании, ответят на введение жидкости только в 30% случаев, а риски бесполезности и даже высокого вреда от экспансии жидкости у таких пациентов высочайшие. Для решения вопроса проводить или нет инфузионную терапию, врачи должны определить клиническую пользу от такого вмешательства, пользуясь при этом ответной реакцией на введение жидкости. У пациентов с RV/LV > 0.6, но с ЦВД < 8, мы можем более ясно предположить, что введение жидкости может демаскировать недостаточность ПЖ и таким пациентам экспансия жидкости должна проводится со всевозможной осторожностью, постоянно тестируя возможности системы небольшим объемом с одновременным мониторингом ЦВД и размеров ПЖ (Mercat A CCM 1999, Konstantinides SV Eur Heart J 2014). Такой подход проливает свет на необходимость постоянного мониторинга гемодинамики с помощью эхокардиографии, которая помогает оценивать размеры ПЖ, а в сочетании с мониторингом ЦВД для определения степени застоя, помогает оценивать степень правожелудочковой недостаточности. Мы показали, что недостаточность ПЖ достаточно частое явление у пациентов с септическим шоком, а ЭхоКГ является наилучшим инструментом для изучения и мониторинга недостаточности ПЖ. В тоже время мы признаем, что наши наблюдения требуют дальнейшего одобрения до того, как их можно будет рекомендовать для внедрения в рутинную практику, как системного подхода.
Ограничения
Наше исследование имеет несколько ограничений. Первым из них является то, что «a post hoc» анализ проведен исследования HemoPred, которое изначально не ставило перед собой цели, указанные в нашем исследовании. Однако, само по себе исследование HemoPred было многоцентровым с очень небольшим количеством пропущенных значений. Второе - Beurton et al. [27] предположили, что тест пассивного поднятия нижних конечностей ограничен в своих возможностях предсказывать ответ на введение жидкости в случае высокого, более 12 мм Hg, значения интраабдоминального давления. И если это так, все это может явно изменить наш результат относительно влияния размера правого желудочка на чувствительность к жидкости согласно PPV. Однако, систематический обзор и мета-анализ, включивший в себя 21 исследование и 991 пациентов, и проведенный одной и той же командой, показал, что тест пассивного поднятия нижних конечностей почти идеален [18]. Медиана значений интраабдоминального давления в нашем исследовании была ниже 12 мм Hg во всех трех группах. Но мы не можем полностью исключить данное ограничение даже несмотря на то, что после проведения теста поднятия нижних конечностей ЦВД значительно увеличилось, что дает нам возможность предполагать, что этот маневр эффективно показывал возможную ответную реакцию на введение жидкости [28]. Третье - было бы интересно оценить другие эхо-индексы ПЖ для того, чтобы подтвердить наши результаты. Несмотря на отсутствие данных, мы полагаем, что на наши выводы не окажут влияние высокая корреляция между TAPSE и другими показателями систолической функции правого желудочка, такими как S’ волна.
Выводы
На основании нашего исследования большой популяции пациентов с септическим шоком, находящихся на ИВЛ, мы сообщаем от том, что когда недостаточность правого желудочка определяется с помощью эхокардиографии (EDA RV / LV ≥ 0,6) и суррогата венозного застоя (ЦВД ≥ 8 мм Hg), то недостаточность ПЖ наблюдается в 42% случаев с отрицательной реакцией на нагрузку жидкостью даже в случае значительного PPV. TAPSE не смог различить пациентов с недостаточностью ПЖ или без нее. Будущие исследования должны подтвердить наши результаты и наше определение недостаточности ПЖ в большей популяции, чтобы улучшить менеджмент гемодинамика у этих пациентов, находящихся в критическом состоянии.

Список литературы
1. Mekontso Dessap A, Boissier F, Charron C, et al. Acute cor pulmonale during protective ventilation for acute respiratory distress syndrome: prevalence, predictors, and clinical impact. Intensive Care Med. 2016;42:862–70.
2. Orde SR, Pulido JN, Masaki M, et al. Outcome prediction in sepsis: speckle tracking echocardiography based assessment of myocardial function. Crit Care. 2014;18:R149.
3. Harjola V‑P, Mebazaa A, Čelutkienė J, et al. Contemporary management of acute right ventricular failure: a statement from the Heart Failure Association and the Working Group on Pulmonary Circulation and Right Ventricular Function of the European Society of Cardiology. Eur J Heart Fail. 2016;18:226–41.
4. Lahm T, Douglas IS, Archer SL, et al. Assessment of right ventricular function in the research setting: knowledge gaps and pathways forward. An Official American Thoracic Society Research Statement. Am J Respir Crit Care Med. 2018;198:e15–43.
5. Vieillard‑Baron A, Naeije R, Haddad F, et al. Diagnostic workup, etiologies and management of acute right ventricle failure. Intensive Care Med. 2018;44:774–90. https://doi.org/10.1007/s00134‑018‑5172‑2.
6. Boyd JH, Forbes J, Nakada T‑A, et al. Fluid resuscitation in septic shock: a positive fluid balance and elevated central venous pressure are associated with increased mortality*. Crit Care Med. 2011;39:259–65.
7. Mahjoub Y, Pila C, Friggeri A, et al. Assessing fluid responsiveness in critically ill patients: False‑positive pulse pressure variation is detected by Doppler echocardiographic evaluation of the right ventricle*. Crit Care Med. 2009;37:2570–5.
8. Vieillard‑Baron A, Chergui K, Augarde R, et al. Cyclic changes in arterial pulse during respiratory support revisited by Doppler echocardiography. Am J Respir Crit Care Med. 2003;168:671–6.
9. Kaul S, Tei C, Hopkins JM, et al. Assessment of right ventricular function using two‑dimensional echocardiography. Am Heart J. 1984;107:526–31.
10. Lindqvist P. Right ventricular outflow‑tract fractional shortening: an applicable measure of right ventricular systolic function. Eur J Echocardiogr. 2003;4:29–35.
11. Vignon P, Repesse X, Bégot E, et al. Comparison of echocardiographic indices used to predict fluid responsiveness in ventilated patients. Am J Respir Crit Care Med. 2017;195:1022–32. https://doi.org/10.1164/ rccm.201604‑0844OC.
12. ARDS Definition Task Force, Ranieri VM, Rubenfeld GD, et al. Acute respiratory distress syndrome: the Berlin Definition. JAMA. 2012;307:2526–33.
13. Vieillard‑Baron A, Prin S, Chergui K, et al. Echo‑Doppler demonstration of acute cor pulmonale at the bedside in the medical intensive care unit. Am J Respir Crit Care Med. 2002;166:1310–9.
14. Mansencal N, Joseph T, Vieillard‑Baron A, et al. Comparison of different echocardiographic indexes secondary to right ventricular obstruction in acute pulmonary embolism. Am J Cardiol. 2003;92:116–9.
15. Zoghbi WA, Quinones MA. Determination of cardiac output by Doppler echocardiography: a critical appraisal. Herz. 1986;11:258–68.
16. White FM. Fluid mechanics, 7 ed. New York: McGraw‑Hill Science/Engineering/Math. 2010.
17. Monnet X, Rienzo M, Osman D, et al. Passive leg raising predicts fluid responsiveness in the critically ill*. Crit Care Med. 2006;34:1402–7.
18. Monnet X, Marik P, Teboul JL. Passive leg raising for predicting fluid responsiveness: a systematic review and meta‑analysis. Intensive Care Med. 2016;42:1935–47.
19. Mullens W, Abrahams Z, Francis GS, et al. Importance of venous congestion for worsening of renal function in advanced decompensated heart failure. JACC. 2009;53:589–96.
20. Rhodes A, Evans LE, Alhazzani W, et al. Surviving sepsis campaign: international guidelines for management of sepsis and septic shock. Intensive Care Med. 2016;2017:1–74.
21. Geri G, Vignon P, Aubry A, et al. Cardiovascular clusters in septic shock combining clinical and echocardiographic parameters: a post hoc analysis. Intensive Care Med. 2019;45:657–67.
22. Kumar A, Anel R, Bunnell E, et al. Pulmonary artery occlusion pressure and central venous pressure fail to predict ventricular filling volume, cardiac performance, or the response to volume infusion in normal subjects. Crit Care Med. 2004;32:691–9.
23. Pinsky MR, Desmet JM, Vincent J‑L. Effect of positive end‑expiratory pressure on right ventricular function in humans. Am Rev Respir Dis. 1992;146:681–7.
24. Vincent J‑L, Reuse C, Frank N, et al. Right ventricular dysfunction in septic shock: assessment by measurements of right ventricular ejection fraction using the thermodilution technique. Acta Anaesthesiol Scand. 1989;33:34–8.
25. Vieillard‑Baron A, Schmitt JM, Beauchet A, et al. Early preload adaptation in septic shock? A transesophageal echocardiographic study. Anesthesiology. 2001;94:400–6.
26. Katira BH, Giesinger RE, Engelberts D, et al. Adverse heart‑lung interactions in ventilator‑induced lung injury. Am J Respir Crit Care Med. 2017;196:1411–21.
27. Beurton A, Teboul JL, Girotto V, et al. Intra‑abdominal hypertension is responsible for false negatives to the passive leg raising test. Crit Care Med. 2019;47:e639–47.
28. Lakhal K, Ehrmann S, Runge I, et al. Central venous pressure measurements improve the accuracy of leg raising‑induced change in pulse pressure to predict fluid responsiveness. Intensive Care Med. 2010;36:940–8.